VIÊM TỤY CẤP
1. Đại cương:
– Tụy là một tuyến nội tiết và ngoại tiết:
+ Nội tiết: Insulin và glucagon điều hòa đường huyết.
+ Ngoại tiết: tiết ra các men có vai trò quan trọng trong quá trình tiêu hóa protid, glucid và lipid.
– Trong viêm tụy cấp (VTC): các men tụy được hoạt hóa ngay trong lòng mô tụy, vượt quá cơ chế tự bảo vệ của tụy và hiện tượng hoạt hóa luôn luôn được được khởi phát bằng quá trình trypsinogen được hoạt hóa thành trypsin.
– Tình trạng cấp cứu thường gặp:
+ 10 – 15% trường hợp diễn tiến nặng có thể dẫn đến tỉ lệ tử vong.
+ Tỉ lệ tử vong chung là 2-5%, trong đó:
* Viêm tụy cấp phù nề/nhẹ (80% tổng số trường hợp): khoảng 1%.
* Viêm tụy cấp hoại tử/nặng (20% tổng số trường hợp): khoảng 20% và thời gian nằm ICU dài (1-3 tháng).
* Viêm tụy cấp hoại tử nhiễm trùng (xảy ra muộn): khoảng 50%.
* Tỉ lệ tử vong tăng ở người cao tuổi, người nhiều bệnh đồng mắc (đặc biệt là béo phì), nhiễm trùng bệnh viện, xảy ra các đợt viêm tụy cấp nặng trước đó.
2. Nguyên nhân:
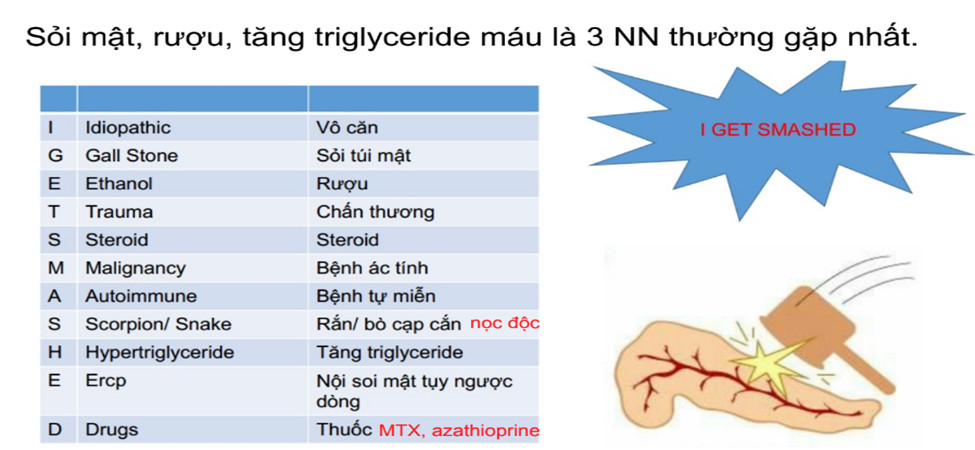
– Các nguyên nhân thường gặp:
+ Sỏi mật: là nguyên nhân của 40% trường hợp VTC. Chỉ 3 – 7% bệnh nhân có sỏi mật bị VTC.
+ Rượu: là nguyên nhân của ít nhất 30% trường hợp VTC.
+ Tăng Triglyceride máu > 11mmol/L (>1.000mg/dl), là nguyên nhân thường gặp thứ ba gây VTC. Nồng độ amylase và/hoặc lipase máu không tăng nhiều.
+ Thuốc: thường xảy ra 4- 8 tuần sau khi dùng thuốc, không liên quan liều thuốc. VTC do thuốc thường nhẹ và tự giới hạn.
+ Sỏi bùn/vi sỏi: do sự tích tụ các tinh thể trong túi mật, có thể gây các đợt VTC không giải thích được nguyên nhân.
3. Chẩn đoán:
– Tiêu chuẩn chẩn đoán gồm 2 trong 3 tiêu chuẩn sau:
+ Đau bụng cấp kiểu tụy: khởi phát đột ngột ở thượng vị hoặc quanh rốn, lan sau lưng, đau liên tục, cường độ tăng dần đến tối đa sau 30 phút, kéo dài ≥ 24 giờ. Đau giảm khi ngồi cúi ra trước hoặc nghiêng trái. Đau kèm nôn, sau nôn không giảm đau.
+ Amylase máu và/hoặc Lipase máu tăng ≥ 3 lần giới hạn trên của mức bình thường.
+ Hình ảnh học phù hợp với viêm tụy cấp (siêu âm bụng, CT scan bụng có cản quang, MRI bụng).
– Các triệu chứng khác của VTC gồm:
+ Buồn nôn và nôn: xảy ra ở 85% trường hợp, nôn xong không giảm đau. Nôn có thể nặng nề và kéo dài nhiều giờ. Trong cơn đau bệnh nhân có thể nôn ra giun đũa giúp gợi ý nguyên nhân. Nếu nôn ra máu gợi ý VTC thể xuất huyết, tiên lượng nặng.
+ Sốt: gặp ở 60% trường hợp, có thể sốt nhẹ hoặc sốt cao do viêm đường mật, hoại tử vô trùng hoặc có nhiễm trùng.
+ Mạch nhanh và huyết áp hạ: 40% trường hợp.
+ Mảng xuất huyết dưới da: ở sườn lưng trái và hông trái (dấu Grey Turney), quanh rốn (dấu Cullen) là dấu hiệu của xuất huyết sau phúc mạc.
+ Các triệu chứng ít gặp hơn như: vàng da, nhu động ruột giảm hoặc mất, tràn dịch màng phổi
4. Tiên lượng độ nặng và phân loại viêm tụy cấp:
– SIRS lúc nhập viện và kéo dài 48h.
– BISAP ≥ 3 trong vòng 24h.
– Hct > 44% lúc NV và không thể giảm sau 24h.
– CRP > 150mg/l sau 48h.
– Procalcitonin > 2 ng/ml.
– Suy cơ quan (tim mạch, hô hấp, thận).

– Tiêu chuẩn đánh giá độ nặng viêm tụy cấp: phân loại Atlanta hiệu chỉnh năm 2013
+ VTC nhẹ: không suy tạng và không có biến chứng tại chỗ. Bệnh nhân thường ổn định trong tuần đầu tiên.
+ VTC trung bình – nặng: suy tạng thoáng qua (<48 giờ) và/hoặc có biến chứng tại chỗ.
+ VTC nặng: suy tạng kéo dài (> 48 giờ).
5. Điều trị:
– Nguyên tắc điều trị:
+ Bù dịch sớm – cân bằng điện giải.
+ Giảm đau.
+ Cho tụy “nghỉ ngơi”: nhịn ăn uống đường miệng. Tuy nhiên, nên cho bệnh nhân dinh dưỡng lại bằng đường miệng sớm ngay khi có thể.
+ Theo dõi và xử trí biến chứng.
+ Điều trị nguyên nhân.
Bệnh nhân cần được theo dõi sát trong vòng 24-48 giờ đầu sau nhập viện.
Được phục vụ quí khách là vinh dự của chúng tôi !
Bác sĩ CKI. Trần Tấn Đạt
Bác sĩ. Trương Anh Dũ
TÀI LIỆU THAM KHẢO
- Hoàng Văn Sỹ, Quách Trọng Đức (2022). Tiếp cận chẩn đoán nội khoa, Tp. Hồ Chí Minh: Đại học quốc gia.
- Hoàng Văn Sỹ, Quách Trọng Đức, Lê Thượng Vũ (2023). Tiếp cận điều trị bệnh nội khoa, Tp. Hồ Chí Minh: Đại học quốc gia.



